Синуситы. Современный взгляд на проблему
Синуситы. Современный взгляд на проблему.
В.С.Козлов*, В.В.Шиленкова**, А.А.Шиленков*
* Центр микроэндоскопической оториноларингологии ОКБ г.Ярославль
** Кафедра оториноларингологии Ярославской медицинской академии
Введение.
Синуситы относятся к самым распространенным заболеваниям ЛОР-органов. За последние 10 лет заболеваемость синуситами выросла в 3 раза, а удельный вес больных, госпитализированных по поводу болезней околоносовых пазух, составляет примерно ⅔ от общего количества пациентов специализированных стационаров (Г.З.Пискунов, С.З.Пискунов, 2002). Кроме того, отмечается тенденция к затяжному течению синусита, быстрому распространению инфекции на нижние дыхательные пути и развитию осложнений: отита, бронхита.
Синуситы носят, как правило, сезонный характер. Рост заболеваемости наблюдается обычно в осенний и весенний период, а также в эпидемию гриппа. Неблагоприятная экологическая обстановка, сложившаяся в большинстве регионов России, курение губительно сказываются на состоянии дыхательных путей населения и способствуют снижению защитных сил организма. Это, несомненно, отражается на факторах специфической и неспецифической защиты слизистых оболочек, в том числе и слизистой оболочки полости носа. Возникающий при этом дефицит местного иммунитета приводит к гиперчувствительности слизистой оболочки, что может явиться пусковым механизмом в развитии синусита.
Что же такое синусит?
Синусит — это воспаление околоносовых пазух, которое имеет многофакторную этиологию. Ранее считалось, что синусит возникает в результате проникновения инфекции из полости носа в просвет параназального синуса. Однако, внедрение в оториноларингологию новых технологий, таких как компьютерная и магнитно-резонансная томография, эндоскопия, акустическая ринометрия и риноманометрия, позволили с новых позиций оценить вопросы этиологии и патогенеза это заболевания, а значит по-другому подойти к диагностике и лечению.
Различают несколько форм синуситов (схема 1).
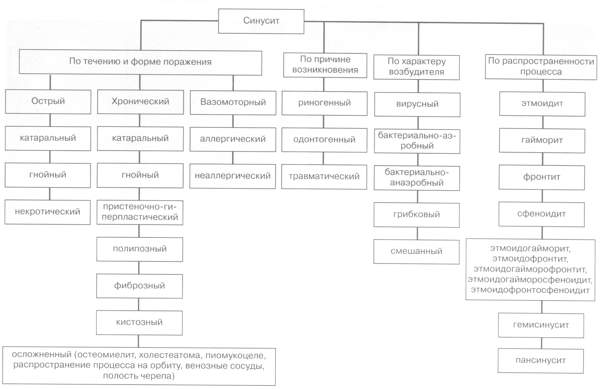
Рис. 1. Классификция синусита (С.З.Пискунов, Г.З.Пискунов, 1997)
Причиной острого воспаления околоносовых пазух, как правило, является вирусная инфекция (В.Т.Пальчун с соавт., 1982; Б.В.Шеврыгин, 1985). Вирус, проникая в слизистую оболочку, вызывает отек, а также повышение продукции секрета слизистых желез и десквамацию эпителия. В результате происходит блокирование естественных соустий параназальных синусов отечной слизистой оболочкой и патологическим секретом. При этом противоположные края соустий соприкасаются между собой, затрудняя транспорт секрета из синусов. Застой секрета, нарушение вентиляции и связанные с этим явления гипоксии являются пусковым моментом к активизации сапрофитной флоры в пазухе. Кроме того, развитию синусита при вирусной инфекции способствует сморкание. Гной, проникая из полости носа в пазухи при сморкании, увеличивает вязкость секрета, что еще больше блокирует выводные соустья (H.Stammberger, 1986). Таким образом, вирусное воспаление переходит в бактериальное. Возникает порочный круг: отек слизистой оболочки приводит к нарушению мукоцилиарного транспорта и застою секрета в синусах, а размножение бактерий в условиях гипоксии усугубляет воспаление, и еще больше блокируются соустья.
И все же возникает вопрос: почему одни болеют синуситами, а другие — нет? Почему заболевание нередко приобретает хроническое течение, несмотря на лечение? В фундаментальных работах A.Proetz (1953) и W.Messerklinger (1969) по исследованию физиологии и патофизиологии носа и околоносовых пазух было доказано, что ведущая роль в развитии воспалительных процессов в параназальных синусах принадлежит боковой стенке носа, где располагаются соустья пазух и узкие ходы между структурами, формирующими эту стенку. H.Naumann (1965) назвал эту зону остиомеатальным комплексом. Различные деформации внутриносовых структур (искривление и гребни носовой перегородки, гипертрофический ринит, аномальное строение носовых раковин и решетчатого лабиринта) способствуют нарушению мукоцилиарного транспорта и застою секрета внутри синусов.
Интенсивность проявлений синусита во многом определяется вирулентностью микроорганизма, вызвавшего бактериальное воспаление. В настоящее время отмечается тенденция к изменению спектра возбудителей заболеваний верхних дыхательных путей. На смену традиционному стафилококку приходит другая флора: Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catharrhalis. Появление антибиотикорезистентных форм микроорганизмов создает определенные трудности в правильном выборе препарата для системной антибиотикотерапии.
Немалая роль в развитии синусита принадлежит также аллергии, дисфункции иммунной системы и врожденным заболеваниям (муковисцидоз, синдром Картагенера). Синусит может развиться как следствие лицевой травмы или длительного пребывания в полости носа или в пазухе инородного тела. Нередки и одонтогенные синуситы, причиной которых могут быть прикорневые кисты и гранулемы, кариозные зубы, попадание пломбировочного материала в просвет верхнечелюстной пазухи.
Клиника.
В настоящее время достоверно известно, что поражение одной пазухи (моносинусит) — редкая патология. При синусите врач имеет дело с воспалением в нескольких пазухах одновременно. Чаще в воспалительный процесс вовлекаются клетки решетчатого лабиринта и верхнечелюстная пазуха, реже лобная и клиновидная пазухи. Безусловно, что симптоматика патологического процесса в каком-либо синусе может превалировать и маскировать поражение других околоносовых пазух (A.Maran et V.Lund, 1990). Кроме того, определенные проблемы возникают при проведении дифференциальной диагностики синусита с аллергическим ринитом, который нередко сопровождается отеком слизистой оболочки околоносовых пазух, порой даже значительным.
Основными симптомами синусита являются лицевые боли, затруднение носового дыхания, гнойные выделения из носа и нарушение обоняния. Боли чаще локализуются в лобной области, реже — в зоне проекции верхнечелюстной пазухи. Для сфеноидита характерны боли в затылке и в глубине головы, а также появление неприятного запаха в носу, мелькание мушек перед глазами, нарушение конвергенции, снижение зрения, головокружение, тошнота и даже рвота. Данные симптомы обусловлены нахождением клиновидной пазухи на основании черепа и близким соседством таких важных структур, как головной мозг, зрительный, блоковидный, глазодвигательный и отводящий нервы.
У детей симптомы и проявления синусита весьма вариабельны и редко специфичны. Основными жалобами, как правило, являются длительный, упорный кашель, усиливающийся при пробуждении, гнусавость, затруднение носового дыхания, общая слабость, длительный субфебрилитет, потеря аппетита, быстрая утомляемость. Головные боли наблюдаются редко и в основном у детей старше 10 лет (И.Л.Кручинина, А.Г.Лихачев, 1989; M.Revonta, 2000). Поэтому при первичном осмотре ребенка симптомы синусита можно не заметить или спутать с общими проявлениями ОРВИ (E.Wald, 1985; C.Stafford, 1989).
Клинические проявления различных форм хронического синусита имеют много общего с острым воспалением околоносовых пазух. Детализировать характер поражения синусов (кистозный, полипозный, полипозно-гнойный синусит и т.д.) позволяют специальные методы обследования, применение которых в настоящее время является золотым стандартом оториноларингологии. К таким методам относятся инструментальная эндоскопия, компьютерная томография, акустическая ринометрия и передняя активная риноманометрия. Но прежде следует остановиться на традиционной методике обследования больных на предмет поражения пазух носа — обзорной рентгенографии.
Объективные методы исследования в диагностике синуситов.
Обзорная рентгенография является самым распространенным методом, применяемым в поликлиниках и ЛОР-стационарах. В большинстве случаев обзорная рентгенография позволяет поставить диагноз синусита. Но в определении характера поражения околоносовых пазух этот метод не относится к числу достоверных. Так, согласно нашим исследованиям, в 36% случаев обзорная рентгенография оказывается неинформативной, так как не предоставляет врачу четких данных о локализации и характере патологического процесса в синусах. Кроме того, обзорные рентгенограммы не несут никакой информации о состоянии внутриносовых структур, в частности остиомеатального комплекса, а также о распространении патологического процесса в полость черепа или орбиту. В этом отношении наиболее информативным является метод компьютерной томографии.
Основные преимущества компьютерной томографии состоят в том, что она дает пространственное отображение взаимоотношений внутриносовых структур и околоносовых пазух, позволяет судить о характере анатомических нарушений и их влиянии на развитие патологического процесса, оценить характеристику тканей по их рентгеновской плотности. А главное: компьютерные томограммы служат картой для планирования хирургического вмешательства и путеводителем для хирурга во время операции (рис.2).
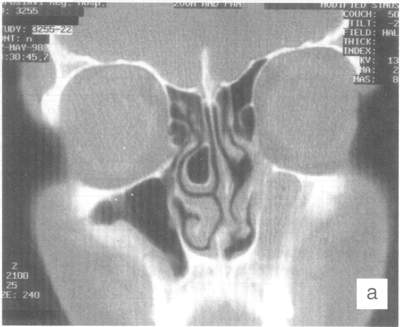
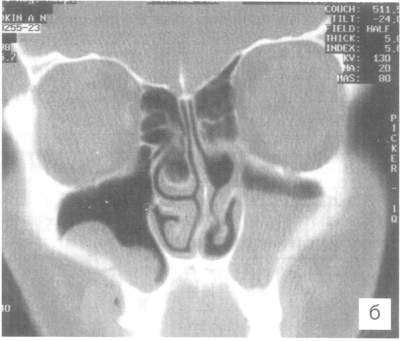
Рис. 2. Компьютерные томограммы больного К., 34 лет.
Буллезная гипертрофия средней носовой раковины справа (а),
воспалительный процесс в верхнечелюстной пазухе слева, деформация носовой перегородки — гребень слева (б),
продуктивный процесс в правой верхнечелюстной пазухе — кисты.
Эндоскопический метод исследования полости носа и околоносовых пазух известен более 100 лет. Однако лишь в последнее десятилетие, благодаря внедрению в практику современных оптических систем, оснащенных не только высокоразрешающими линзами, но и фото- и видеоаппаратурой, эндоскопия стала незаменимой в руках оториноларингологов. Современные типы эндоскопов, как жестких, так и гибких, позволяют осуществить качественный осмотр носовой полости, носоглотки, соустий околоносовых пазух и даже проникнуть в полость синусов (рис.3). Например, новая оптическая система «Visera» фирмы Olympus представляет собой фиброскоп, имеющий на торцевом конце микровидеокамеру, что дает возможность получить высококачественное изображение зоны осмотра в цифровом формате. Эндоскопия незаменима в детском возрасте, так как позволяет совершенно безболезненно и без травмы для ребенка обследовать не только полость носа, но и носоглотку. Тем самым эндоскопия полностью заменяет пальцевое исследование верхнего этажа глотки при аденоидных вегетациях (рис.4).
Интенсивное развитие неинвазивных методов исследования, основанных на компьютерных технологиях, предопределило совершенно новый, качественный скачок в диагностике заболеваний околоносовых пазух.
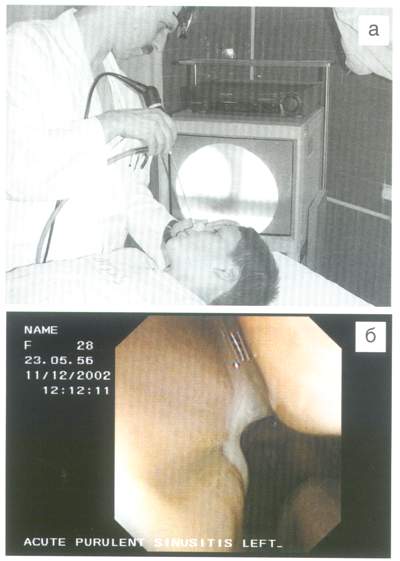
Рис. 3. Эндоскопия полости носа (а).
Эндоскопическая картина полости носа при гнойном синусите (б).
Отмечается выделение слизисто-гнойного секрета из среднего носового хода.
Среди таких методов акустическая ринометрия и передняя активная риноманометрия (рис.5 и 6). Эти методики позволяют исследовать геометрию полости носа и носовое сопротивление, а значит достоверно судить о функциональных возможностях носа. В работе ринолога эти методы незаменимы в оценке результатов оперативных вмешательств на околоносовых пазухах и внутриносовых структурах, а также консервативного лечения некоторых форм синусита, а частности аллергического.
Лечение синуситов.
В работах зарубежных ученых (P.van Cauwenberge, 2000; M.Revonta, 2000) указывается, что примерно в 40-45% случаев воспалительный процесс в параназальных синусах разрешается самостоятельно. Задача врача-оториноларинголога состоит в том, чтобы помочь остальным выздороветь. Поскольку ведущая роль в развитии воспалительного процесса в околоносовых пазухах принадлежит вирусной инфекции и состоянию остиомеатального комплекса, основными моментами в лечении синусита является подавление бактериального воспаления и восстановление дренажной функции соустий синусов. Интересно, что все известные методы лечения острых и хронических синуситов, от консервативных до хирургических, направлены на решение данной проблемы.
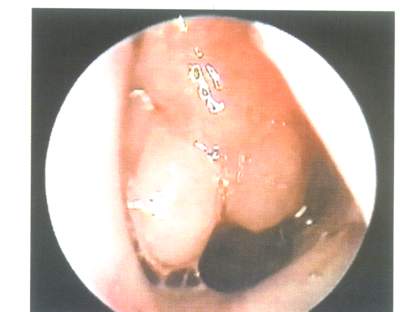
Рис. 4. Эндоскопическая картина полости носа. Аденоидные вегетации.
Что касается острых синуситов, то в настоящее время существует большое количество методов, позволяющих получить позитивный результат. Вопрос лишь в том, как это сделать в максимально короткие сроки и с минимальной травмой для пациента. Каждому практикующему оториноларингологу хорошо известно, что при остром синусите в большинстве случаев достаточно назначения антибиотиков широкого спектра действия на срок от 7 до 10 дней и сосудосуживающих капель для закапывания в нос. Выбор антибиотика и методы его доставки в очаг поражения определяются характером микроорганизма, вызвавшего воспаление, и выраженностью процесса.
Например, системное применение антибиотиков при легкой форме синусита, когда отсутствуют головные боли и лихорадка, не всегда оправдано, так как велик риск развития побочных эффектов и сенсибилизации организма. Поэтому предпочтительно введение антибактериальных препаратов непосредственно на слизистую оболочку полости носа и зоны остиомеатального комплекса. Хорошим примером такого рода лекарственных средств является Биопарокс (Fusafungin, фармацевтическая группа Сервье). Биопарокс — препарат широкого спектра действия. Его преимущество перед другими антибиотиками состоит в том, что он предназначен для местного применения и выпускается в виде спрея.
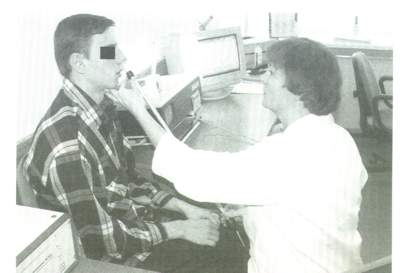
Рис. 5. Акустическая ринометрия.
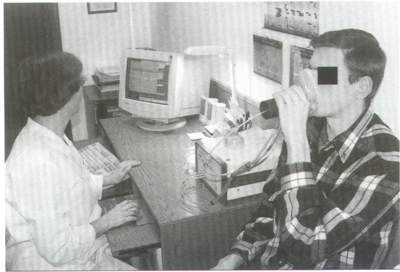
Рис. 6. Передняя активная риноманометрия.
Поэтому Биопарокс не вызывает развития системного эффекта и легко применим не только среди взрослых, но и у детей. Помимо антибактериального действия, Биопарокс обладает противовоспалительным эффектом, которое обусловлено способностью препарата ингибировать медиаторы воспаления и тем самым уменьшать выраженность воспалительной реакции слизистой оболочки.
Вместе с тем, у части пациентов необходимо применение методик, обеспечивающих активную эвакуацию патологического секрета из пораженных синусов и введение в них лекарственных препаратов. Самым распространенным методом является пункционный. Наиболее прочно вошла в практику пункция верхнечелюстной пазухи. Этот метод позволяет эвакуировать секрет из пораженной пазухи путем промывания антисептическими растворами, ввести в пазуху раствор антибиотика, а при необходимости выполнить дренирование синуса для облегчения последующих промываний. Однако, имея столетнюю историю и оставаясь до настоящего времени в арсенале всех оториноларингологов, пункционный метод не лишен весьма существенных недостатков. Во-первых, пункция — инвазивный метод, а поэтому травматичный (И.Я.Темкина, 1952). Связанная с этим вероятность развития осложнений, заставляет больных отказываться от данного вида вмешательств, что делает лечение неадекватным и затягивает процесс выздоровления. Во-вторых, в детском возрасте синуситами чаще болеют дети в возрасте от 5 до 10 лет (Л.С.Сенченко и Н.А.Флигинских, 1991). Этот возраст характеризуется определенными особенностями строения околоносовых пазух. Так называемые «большие синусы» (верхнечелюстная, лобная и клиновидная) еще находятся в процессе роста и имеют небольшие размеры. Кроме того, нижняя стенка верхнечелюстной пазухи у детей располагается выше уровня дна полости носа, причем непосредственно к ней примыкают зачатки коренных зубов. Поэтому использование пункционного метода в этом возрасте небезопасно. Однако основной недостаток пункции заключается в возможности одновременного воздействия только на один синус, в то время как в большинстве случаев мы имеем дело с полисинуситом.
Таким образом, методы активной санации околоносовых пазух должны быть нетравматичными и иметь возможность воздействия на все пораженные пазухи одновременно. Причем выбранная врачом методика должна быть простой, надежной и безопасной. Этим требованиям отвечает ЯМИК-метод, который был разработан профессорами Г.И.Марковым и В.С.Козловым в г.Ярославль (Г.И.Марков, В.С.Козлов, 1993). Отсюда и название ЯМИК — «Ярославский Маркова и Козлова». Метод подразумевает использование устройства, получившего название синус-катетер ЯМИК. В настоящее время в оториноларингологической практике используются две модели синус-катетера: ЯМИК-3 и ЯМИК-5 (рис.7).
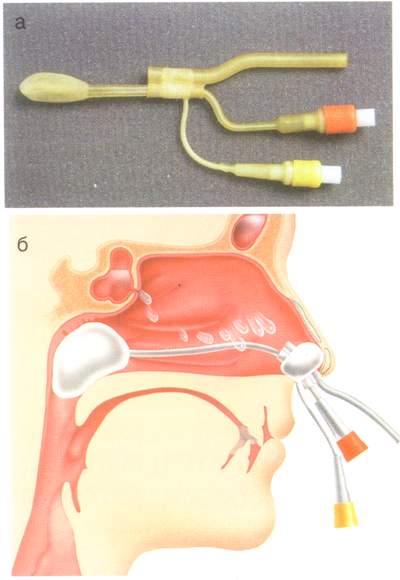
Рис. 7. Синус-катетер ЯМИК-3 (а), синус-катетер ЯМИК-3 в полости носа (б).
Синус-катетер представляет собой эластичную трубку с каналами внутри и двумя баллонами на корпусе устройства. Путем блокады носоглотки и преддверия носа раздувными баллонами и удаления воздуха из полости носа создается отрицательное давление, под действием которого из параназальных синусов извлекается патологический секрет. Изменяя давление в полости носа с отрицательного на положительное, производится введение в пазухи лекарственных растворов (рис.8).
ЯМИК-метод относится к разряду непункционных методов, так как исключает травму слизистой оболочки и костной структуры полости носа и околоносовых пазух. Но основное преимущество метода состоит в том, что он позволяет удалить патологический секрет одновременно из всех пораженных пазух. Кроме того, синус-катетер обеспечивает доставку лекарственного препарата непосредственно в зону остиомеатального комплекса и внутрь синусов. Это определяет патогенетический эффект метода, а также сокращает время санации параназальных синусов и ускоряет процесс выздоровления. Кроме того, этот метод применим и у детей, начиная с 5-летнего возраста.
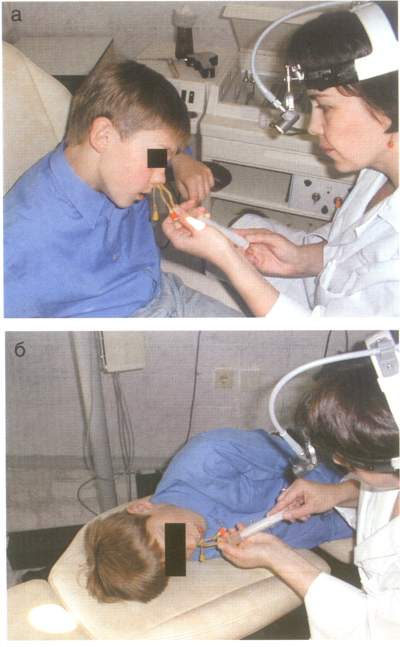
Рис. 8. ЯМИК-процедура.
Извлечение патологического секрета из околоносовых пазух (а).
Введение в пазухи носа лекарственного раствора (б).
К сожалению, консервативные методы лечения эффективны лишь при неосложненных острых синуситах и при некоторых формах хронического воспаления околоносовых пазух. Наличие полипозного, полипозно-гнойного, кистозного и часто рецидивирующего хронического гнойного синусита является показанием для хирургического лечения. Хирургия околоносовых пазух включает три составляющие. К первой относятся подходы к пораженным синусам: экстраназальный, эндоназальный и комбинированный. Ко второй — хирургические технологии, включающие увеличительную технику (эндоскоп, микроскоп, бинокулярная лупа) и устройства для освещения. К третьей — концепции хирургического вмешательства.
В настоящее время все большую популярность приобретают эндоназальные методики оперативных вмешательств на околоносовых пазухах, основанные на применении самой современной техники: операционных микроскопов, эндоскопов, высокоскоростных дрелей и микродебридоров, позволяющих сделать операцию минимально травматичной и безопасной (А.С.Лопатин, Г.З.Пискунов, 1995). Среди концепций хирургии околоносовых пазух наиболее распространенной является концепция так называемой функциональной синус-хирургии (А.С.Лопатин, 1993). Это положение базируется на том, что большинство воспалительных процессов в «больших» синусах имеют риногенную природу, и причину заболевания следует искать на боковой стенке носа, в зоне остиомеатального комплекса (H.Stammberger, W.Pozawetz, 1990). Многие анатомические варианты строения внутриносовых структур, формирующих эту область, могут вызывать нарушение проходимости естественных соустий параназальных синусов и предрасполагать к возвратной инфекции (D.Kennedy et al., 1985). Поэтому основной целью функциональной эндоскопической синус-хирургии является реконструкция зоны остиомеатального комплекса и восстановление вентиляции и дренажа пораженных синусов через физиологические пути. В ряде случаев операция дополняется вмешательством непосредственно на самих «больших» синусах: верхнечелюстном, лобном и клиновидном. Одновременно осуществляется операция на искривленной носовой перегородке и носовых раковинах. Таким образом, у одного пациента выполняется не одна, а несколько операций одновременно.
Идея проведения в течение одного оперативного вмешательства нескольких операций в полости носа у одного пациента не нова, однако лишь на современном этапе стало возможным говорить о ее реальном осуществлении. Естественно, в таких случаях требуется тщательная предоперационная подготовка больного, хорошее анестезиологическое пособие, современное техническое оснащение операционной, безукоризненное знание анатомии оперирующим хирургом и длительное послеоперационное наблюдение за больным. Проведение хирургического вмешательства под визуальным контролем с использованием оптического инструментария (эндоскопов, микроскопа) дает возможность минимизировать травму и сделать операцию еще более безопасной (рис.9).
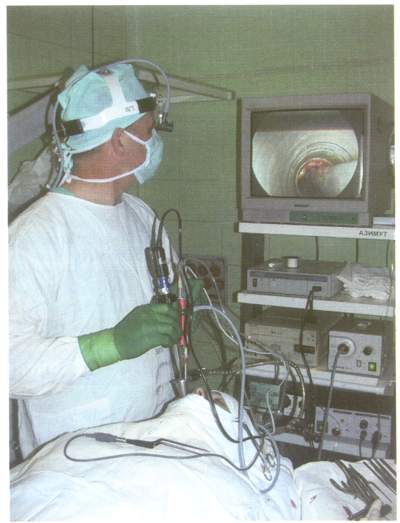
Рис. 9. Эндоскопическая операция на околоносовых пазухах.
Особо важным вопросом в проблеме хирургического лечения хронического синусита является нередкое сочетание его с патологией нижних дыхательных путей, например, с бронхиальной астмой. С.В.Рязанцев (1983), обследовав 300 человек, установил, что полипозные синуситы встречаются у 8,7% больных с инфекционно-зависимой формой бронхиальной астмой и в 22,8% случаев при атопической форме. Полипозный синусит является проявлением и так называемой «аспириновой триады». Аспириновая триада — одно из названий синдрома непереносимости нестероидных противовоспалительных препаратов. Этот синдром характеризуется сочетанием бронхиальной астмы, полипоза носа и выраженной реакции на большинство нестероидных противовоспалительных препаратов. Исключение составляет парацетамол. Причем полипоз носа у таких больных отличается распространенностью процесса на все пазухи без исключения и частым рецидивированием синусита.
До настоящего времени среди оториноларингологов, пульмонологов и аллергологов нет единого мнения о целесообразности оперативного вмешательства на околоносовых пазухах у больных, страдающих синуситом в сочетании с бронхиальной астмой, хотя хирургическому лечению этой категории лиц посвящено много работ. В данной ситуации хирург сталкивается с тем, что любая операция, выполненная у больного с бронхиальной астмой и аспириновой триадой, является мощным провоцирующим фактором, так как может послужить причиной обострения легочного заболевания. Кроме того, эффект от операции у таких пациентов, как правило, незначительный. Наступает лишь кратковременное улучшение носового дыхания. Затем заболевание прогрессирует, и наблюдается рост новых полипов, причем в первые же месяцы или даже недели после операции. Таким образом, в условиях выраженной сенсибилизации организма, стойких сдвигов в иммунной системе, отсутствия специальной предоперационной подготовки и неконтролируемого послеоперационного периода рецидив полипоза неизбежен (М.С.Плужников с соавт., 1985). В результате у многих пульмонологов, аллергологов и оториноларингологов сложилось мнение, что хронический синусит при сочетании с бронхиальной астмой не подлежит хирургическому лечению. Однако, как показывают исследования многих ученых (С.К.Жуков, 1998; А.А.Шиленков, 1999; А.С.Лопатин, 1998; I.Mackay, 1989; G.A.Settipane, 1994), течение бронхиальной астмы и аспириновой триады при соответствующей предоперационной подготовке больного не ухудшается после хирургического вмешательства. Наоборот, восстановление носового дыхания вызывает улучшение общего состояния пациента. Однако для предотвращения рецидивирования полипов и обострения течения бронхиальной астмы после операции особое внимание должно быть уделено правильному ведению послеоперационного периода.
Предложены различные методики предоперационной подготовки больных, у которых хронический синусит сочетается с бронхиальной астмой, а также варианты послеоперационного ведения. Согласно нашим исследованиям, а также рекомендациям других авторов (А.С.Лопатин и соавт., 1998), все больные данной категории до операции должны пройти тщательное обследование у четырех специалистов: пульмонолога, аллерголога, оториноларинголога и анестезиолога. Пульмонолог назначает рентгенологическое обследование легких, при необходимости — бронхоскопию, проводит исследование функции внешнего дыхания, определяет функциональное состояние и активность патологического процесса в бронхолегочной системе. При отсутствии противопоказаний для операции назначается короткий курс системных кортикостероидов, который начинают за 3 дня до хирургического вмешательства и продолжают в течение 3 дней после операции. Если имеются признаки обострения бронхиальной астмы, обязательным является назначение антибактериальной терапии и бронхолитиков. В таких случаях подготовка больного ведется в условиях пульмонологического отделения.
Усилиями аллерголога определяются функциональное состояние иммунного статуса больного, титры антител к пневмотропным бактериальным возбудителям и микоплазме, проводятся кожные пробы и исследование уровня IgE в сыворотке крови. Задача анестезиолога — определить риск анестезиологического пособия и обеспечить «сухое» операционное поле путем проведения операции в условиях общего обезболивания и управляемой гипотонии.
Однако основная роль в подготовке больного к операции все же принадлежит оториноларингологу. Получение достоверной информации о выраженности патологического процесса в околоносовых пазухах и нарушении вентиляционной функции носа на основании данных эндоскопии, компьютерной томографии, акустической ринометрии, передней активной риноманометрии и сахаринового теста, а также проведение операции под микроэндоскопическим контролем, позволяют осуществить тщательное удаление полипов из всех околоносовых пазух. Послеоперационный период также требует детального наблюдения за больным. Как уже отмечалось, первые три дня после операции больной получает системные кортикостероиды. Затем назначаются интраназальные кортикостероиды на длительный срок, от 6 месяцев до 1 года. Кроме того, оториноларинголог осуществляет ежедневные осмотры полости носа больного с эндоскопическим контролем, удаляет корочки и патологическое отделяемого из зоны носовых ходов, проводит ирригационную терапию полости носа. Сочетание стероидной терапии и эндоскопической ринохирургии, а также полноценное ведение послеоперационного периода оказывают выраженный лечебный эффект, заключающийся в восстановлении у больного носового дыхания, уменьшении случаев рецидива полипоза носа и облегчении течения бронхиальной астмы.
В заключение следует отметить, что синуситы относятся к разряду заболеваний, требующих комплексного подхода, как в вопросах диагностики, так и лечения. Слаженная работа специалистов различных отраслей медицины, имеющих в своем арсенале самые современные технологии, позволяет достичь наилучших результатов в лечении этого заболевания, а значит — повысить качество жизни пациента.
Литература
к статье В.С.Козлова, В.В.Шиленковой, А.А.Шиленкова
«Синуситы. Современный взгляд на проблему».
1. Жуков С. К. Лечение хронических риносинуситов у больных бронхиальной астмой методом вакуумного дренажа синус-катетером ЯМИК: Автореф. дис. … канд.мед.наук.- С-Пет.- 1998.- 21 с.
2. Козлов В. С., Марков Г. И. Новый метод диагностики и лечения параназальных синуситов с применением синус-катетеров ЯМИК// Вестник оторинолар.-1993.- № 4.- С.32-35.
3. Кручинина И. Л., Лихачев А. Г. Синуситы в детском возрасте.- М., 1989.
4. Лопатин А. С. Минимально инвазивная эндосокопическая хирургия заболеваний полости носа, околоносовых пазух и носоглотки: Автореф. дисс. … доктора мед.наук.- С-Пет.- 1998.- 38 с.
5. Лопатин А. С. Эндоскопическая функциональная ринохирургия// Российская Ринология.-1993. -N.1. -C.71-84.
6. Лопатин А. С., Пискунов Г. З. Основные принципы функциональной внутриносовой хирургии околоносовых пазух// Вестник оторинол.- 1995.- № 6.- С.35-40.
7. Лопатин А. С., Пискунов Г. З., Горячкина Л. А. и др. Ведение предоперационного и послеоперационного периода при функциональных внутриносовых хирургических вмешательствах: Учебное пособие.- М., 1998.- 12 С.
8. Пальчун В. Т., Устьянов Ю. А., Дмитриев Н. С. Параназальные синуиты.-М., Медицина, 1982.
9. Пискунов Г. З., Пискунов С. З. Клиническая ринология.- М., 2002.
10. Плужников М. С., Рязанцев С. В., Накатис Я. А. и др. Особенности клинической тактики при оперативных вмешательствах в полости носа и околоносовых пазухах у больных бронхиальной астмой// Журнал ушных, носовых и горловых болезней.-1985.- № 6.- С.42-46.
11. Сенченко Л. С., Флигинских Н. А. Лечебная тактика при экссудативных изолированных и сочетанных этмоидитах у детей// Вестник оторинол.- М., 1991.-№ 5.- С.8-11.
12. Темкина И. Я. Об осложнениях при проколах верхнечелюстной пазухи// Вестник оторинол.- М., 1952.- № 4.- С.40-45.
13. Шеврыгин Б. В. Руководство по детской оториноларингологии.-М., Медицина.- 1985.
14. Шиленков А. А. Реабилитация больных хроническим синуситом после микроэндоскопических эндоназальных операций: Автореф… канд.мед.наук.- С-Пет., 1999.- 25С.
15. Kennedy D. W., Zinreich S. J., Rosenbaum A. E., Johns M. E. Functional Endoscopic Sinus Surgery// Arch Otolaryngol.- 1985.-Vol 11, P.576-582.
16. Mackay I. Rhinitis: Mechanisms and Management// London; New York, 1989.- P.234-245.
17. Maran A. G., Lund V. J. Clinical Rhinology.- Thieme, 1990.
18. Messerklinger W. Die normalen Sekretwege in der Nase des Menschen// Arch. Klin. Exp. Ohren-Nasen-Kehlkopfheilkd.- 1969.-Vol.195. -P.138-151.
19. Naumann H. Pathologishe Anatomie der chronischen Rhinitis und Sinusitis: Proceeding VIII international Congress of Otorhinolaryngology.- Tokio, 1965.- International Congress Series N113.
20. Proetz A. W. Applied Phisioilogy of the nose// Zimmerman-Petty comp, St. Louis.- 1953.
21. Revonta M. Ultrasound in the diagnosis of pediatric sinusitis// Pediatric Rhinology, 2000.- P.18-26.
22. Settipane C. A. Incidence of nasal polyps in various diseases// Abstract book of the 15th Eur.Rhinol.Congr.- Copenhagen,1994.- Abstract N.29.
23. Stafford C. T. The Clinician¢s view of sinusitis// Otolaryngol. Head Neck Surg., 1989.- N103.- P.870-875.
24. Stammberger H. Endoscopic endonasal surgery. Concepts in treatment of recurring sinusitis, Parts I and II // J. Otolaryngol.- 1986.-Vol. 94.- P.147-156.
25. Stammberger H., Pozawetz W. Functional endoscopic sinus surgery// Eur. Arch. Otorhinolaryngol. -1990.- Vol. 247.- P.63-76.
26. Van P.Cauwenberge Acute inflammation// Pediatric Rhinology, 2000.- P.45-52
27. Wald E. R. Epidemiology, pathophysiology and etiology of sinusitis// Pediatr. Infect. Dis., 1985.- N4.- P.1-4.